A diabetes mellitus con frecuencia pode converterse nun agravamento do curso da inflamación crónica do páncreas. Cabe destacar que o número de casos de diabetes dependente da insulina e independente será aproximadamente o mesmo.
Na pancreatite aguda, pódese observar unha transición a un estado de hiperglicemia nun 50 por cento dos casos, 15 dos cales estarán caracterizados por unha forma estable de hiperglicemia.
No curso da terapia dirixida a desfacerse dun ataque pancreático, a concentración de azucre no sangue dunha persoa enferma diminuirá ata chegar a unha marca normal.
Os principais requisitos previos para a aparición da enfermidade
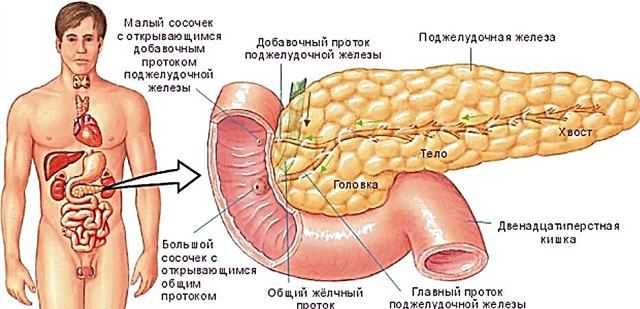
A diabetes mellite pancreatogénica desenvólvese a medida que progresa a inflamación crónica do páncreas. Ademais, a enfermidade vai acompañada da destrución e esclerose do aparello incretorio humano.
Os efectos patóxenos tamén se exercen sobre as células dos illotes de Langerhans. Podes coñecer máis información sobre os illotes de Langerhans na nosa páxina web.
Un papel importante na patoxénese da diabetes na inflamación crónica do páncreas está atribuído á condición constitucional da resistencia do tecido. É máis característico da xente con sobrepeso e hiperlipidemia.
A obesidade convértese na principal carga da pancreatite crónica e pode afectar negativamente o prognóstico da terapia.
Segundo as estatísticas médicas, a medida que aumenta o peso corporal aumenta a probabilidade de desenvolver complicacións de inflamación crónica no páncreas, así como a súa insuficiencia endocrina. Ademais, en pacientes con pancreatite aguda no exceso de peso corporal, a miúdo desenvólvese unha hiperglicemia.
Se se produce unha exacerbación do proceso inflamatorio, neste caso, a hiperglucemia de pasaje estará asociada a:
- inchazo do páncreas;
- o efecto inhibidor da tripsina na produción da hormona insulina (a concentración da cal aumenta significativamente durante a inflamación aguda e a exacerbación).
Cadro clínico
A pancreatite e a diabetes son unha combinación bastante grave de enfermidades. O desequilibrio na tolerancia aos carbohidratos é característico no inicio da pancreatite crónica. Por regra xeral, obsérvase unha violación persistente do metabolismo dos carbohidratos aproximadamente 5 anos despois do inicio da enfermidade.
Os trastornos da función endocrina na inflamación crónica poden manifestarse de dúas formas:
- hipoglucemia (hiperinsulinismo);
- diabete pancreatóxeno.
O hiperinsulinismo pode ocorrer con síntomas característicos que van acompañados de:
- fame;
- suor frío;
- debilidade muscular;
- tremendo por todo o corpo;
- excitación excesiva.
En aproximadamente un terzo dos casos de hipoglucemia, poden producirse convulsións e perda de consciencia.
A diabetes mellit pancreatóxena ten varias características:
- esta enfermidade afecta, por regra xeral, a pacientes delgados cun temperamento colérico;
- a enfermidade non está asociada a un exceso de peso, tolerancia ao azucre ou a unha predisposición familiar;
- neste estado, a hiperglicemia tolérase con bastante facilidade, ata o nivel de 11,5 mmol / l;
- A diabetes mellitus pasa de forma leve e non hai necesidade de insulina endóxena no fondo dunha diminución da inxestión calórica de alimentos, así como unha malabsorción;
- hai manifestacións de signos de diabetes apenas uns anos despois de observar os primeiros ataques de dor na cavidade abdominal;
- hai unha tendencia á hipoglucemia;
- moitas veces a pel, así como enfermidades infecciosas;
- moito máis tarde do que coa diabetes clásica xorden: cetoacidosis; condicións hiperosmolares, microangiopatía;
- a enfermidade é moi útil para a terapia coa axuda de nutrición especial, actividade física e preparados de sulfonilurea;
- a necesidade de insulina adicional é insignificante.
Diagnóstico e tratamento
A detección de diabetes pancreatogénica é posible se se realizan probas clásicas de diagnóstico.
Para liberarse da enfermidade, debería desenvolverse unha nutrición dietética adecuada. É importante prestar especial atención á corrección da deficiencia de proteínas e enerxía, así como ao aumento de peso. Ademais, é imposible prescindir da normalización da hipovitaminose e as perturbacións dos electrólitos.
A insuficiencia pancreática exocrina debe compensarse coa maior eficiencia posible. Isto require o nomeamento de preparados enzimáticos para o órgano afectado.
Non menos importante no tema de aliviar a dor na cavidade abdominal será o uso obrigatorio de analxésicos de orixe non estupefaciente.
Se o médico recomendará a intervención cirúrxica, entón neste caso é importante previr a pancreatomía distal. Se é necesario, prescribiranse pequenas doses de insulina sinxela. É unha dose non superior a 30 unidades. A dosificación exacta dependerá completamente destas características:
- concentracións de glicosa no sangue;
- natureza da nutrición;
- nivel de actividade física;
- a cantidade de hidratos de carbono consumidos.
Non podes baixar o nivel de glicosa no sangue, se está nunha nota inferior a 4,5 mmol / L. Se non, pode producirse unha hipoglucemia.
En canto se estabilicen os indicadores do metabolismo dos carbohidratos, o paciente debe ser trasladado a medicamentos orais dirixidos a reducir os niveis de azucre no sangue.