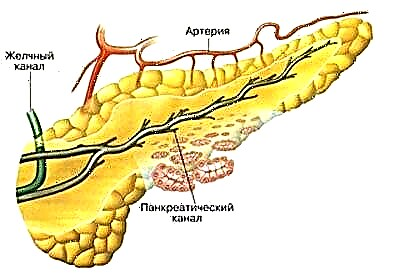
A diabetes afecta á saúde do fígado. Este corpo produce e almacena glicosa, serve como unha especie de depósito para o azucre, que é o combustible para o corpo, mantendo o nivel necesario de glicosa no sangue.
Glicosa e fígado
Debido ás necesidades do corpo, o almacenamento ou liberación de azucre é reportada por insulina e glucagón. Ao comer, prodúcese o seguinte: o fígado almacénase glicosa en forma de glicóxeno, que se consumirá despois, cando sexa necesario.
Aumento do grao de insulinae os graos suprimidos de glucagón durante o período de consumo dos alimentos contribúen á conversión da glicosa en glicóxeno.
Se é necesario, o corpo de cada persoa produce glicosa. Polo tanto, cando unha persoa non come comida (pola noite, o intervalo entre o almorzo e o xantar), o seu corpo comeza a sintetizar a súa glicosa. O glicóxeno convértese en glicosa como resultado da glicogolólise.
Polo tanto, unha dieta é tan importante para os diabéticos, ou as persoas con alto contido de azucre no sangue e glicosa.
O corpo tamén ten outro método para producir glicosa a partir de graxas, aminoácidos e produtos de refugallo. Este proceso chámase gluconeoxénese.
Que ocorre cunha deficiencia:
- Cando o corpo ten deficiencia de glicóxeno, está intentando con todo o seu poder preservar a subministración continua de glicosa a aqueles órganos que o precisan en primeiro lugar - riles, cerebro, células do sangue.
- Ademais de proporcionar glicosa, o fígado produce unha alternativa ao principal combustible para os órganos: cetonas derivadas de graxas.
- Un requisito previo para o inicio da cetoxénese é un contido en insulina reducido.
- O principal propósito da cetogenose é preservar os almacéns de glicosa para os órganos que máis o necesitan.
- A formación de moitas cetonas non é un problema tan común, pero é un fenómeno bastante perigoso, polo que pode ser necesaria unha asistencia médica de emerxencia.
Importante! Moi a miúdo, un alto nivel de azucre no sangue con diabetes é o resultado do aumento da gluconeoxénese durante a noite.
Persoas que non están familiarizadas cunha enfermidade como a diabetes deben aínda ser conscientes de que a acumulación de graxa nas células do fígado aumenta a posibilidade de que se forme esta enfermidade.
Ademais, a cantidade de graxa noutras partes do corpo non importa.
Hepatose graxa. Despois de realizar moitos estudos, resultou que a hepatose graxa é un factor perigoso para a diabetes.
Os científicos descubriron que os pacientes con hepatose graxa teñen un alto risco para a progresión da diabetes tipo 2 durante cinco anos.
Un diagnóstico de hepatose graxa require que unha persoa teña coidado coa súa saúde para que non desenvolva diabete. Isto suxire que se empregará unha dieta, así como un tratamento integral do fígado para calquera problema con este órgano.
Diagnostique a hepatose graxa mediante ecografía. Un estudo así pode predicir a formación de diabetes a pesar da concentración de insulina no sangue.
Preste atención! Incluso co mesmo contido en insulina no sangue, as persoas con hepatose graxa teñen un dobre risco de diabete que as que non están familiarizadas con esta enfermidade (dexeneración do fígado).
A hepatose graxa diagnosticouse en 1/3 dos residentes estadounidenses. Ás veces os síntomas desta enfermidade non son pronunciados, pero ocorre que a enfermidade pode levar a insuficiencia hepática e é posible que se produzan danos no fígado.
Moitos atribúen hepatose graxa á enfermidade hepática alcohólica, pero esta enfermidade pode ter outras causas e síntomas.
Importante! A obesidade no fígado ten un efecto sobre a resistencia á insulina.
Estatísticas
Nun estudo publicado na revista Metabolism and Clinical Endocrinology, os científicos realizaron unha análise estudando como a hepatose graxa afecta o desenvolvemento da diabetes.
No proxecto participaron 11.091 residentes de Corea do Sur. Ao principio (2003) do estudo e despois de cinco anos en humanos, medíuse a concentración de insulina e a función hepática.
- Na fase inicial do estudo, o 27% dos coreanos diagnosticouse unha hepatose graxa.
- Ao mesmo tempo, a obesidade foi observada no 60% dos probados, fronte ao 19% sen dexeneración hepática.
- O 50% das persoas con fígado obeso presentaron picos de concentración de insulina no estómago baleiro (un marcador da resistencia á insulina), fronte ao 17% sen hepatose graxa.
- Como resultado, só o 1% das persoas en Corea que non presentan hepatose graxa desenvolveron diabetes mellitus (tipo 2), fronte ao 4% que padecen dexeneración hepática.
Despois de axustar os marcadores da resistencia á insulina na fase inicial do estudo, a probabilidade de padecer diabete aínda era maior que coa hepatose graxa.
Por exemplo, entre as persoas con niveis máis altos de insulina, o risco de diabete foi o dobre do comezo no estudo do obesidade hepática.
Ademais, na fase inicial do estudo, os individuos con hepatose graxa foron máis susceptibles ao desenvolvemento de deficiencia de insulina (colesterol alto e glicosa).
Entón, a hepatose graxa aumenta definitivamente a probabilidade de padecer diabete. Ante isto, as persoas con fígado obeso precisan unha dieta especial, que debe evitar o uso de azucre, controlar a glicosa e limitar a inxestión de alimentos e alimentos abundantes en hidratos de carbono simples.
Preste atención! Para aqueles que teñen un exceso de peso, unha dieta así o fará moito máis harmoniosa, aínda que a dieta non se basea tanto na perda de peso como no tratamento e prevención da hepatose.
Ademais, unha dieta especial implica o rexeitamento do alcol. Isto é necesario para o funcionamento completo do fígado, que realiza máis de 500 funcións diferentes.
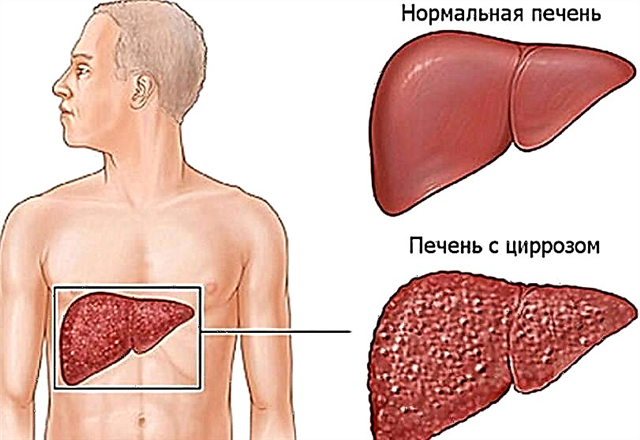
Cirrosis
Nun exame oral de glicosa, as persoas con cirrosis adoitan ter hiperglicemia. As causas da cirrosis aínda non se comprenden completamente.
- Por regra xeral, coa cirrosis desenvólvese a resistencia dos tecidos periféricos á insulina e diminúe a eliminación de insulina.
- O nivel de sensibilidade dos adipocitos á insulina tamén diminúe.
- En comparación coa categoría de control, a cirrosis diminúe a absorción de insulina durante o paso inicial polo órgano.
- Basicamente, un aumento da resistencia á insulina é equilibrado polo seu aumento da secreción polo páncreas.
- Como resultado, hai un maior contido en insulina e unha normalización do grao de glicosa no sangue pola mañá e unha lixeira diminución da tolerancia ao azucre.
Ás veces, despois do consumo inicial de glicosa, a secreción de insulina redúcese. Isto demostra a cesación do péptido C. Por mor disto, a absorción de glicosa ralentízase significativamente.
O grao de glicosa no estómago baleiro segue sendo normal. Cunha pronunciada hipocreción de insulina, o azucre do fígado entra no sangue debido á ausencia do efecto inhibidor da insulina no proceso de formación de glicosa.
A consecuencia de tales transformacións é a hiperglicemia no estómago baleiro e a hiperglucemia grave despois do consumo de glicosa. Así se forma a diabetes mellitus, e no tratamento hai que ter en conta isto.
A diminución da tolerancia á glicosa na cirrosis pódese distinguir coa diabetes real, porque o nivel de glicosa nunha persoa que non come comida, basicamente segue sendo normal. Neste caso, os síntomas clínicos da diabetes non están expresados.
É fácil diagnosticar a cirrosis na diabetes. Despois, con deficiencia de insulina, síntomas como:
- ascites;
- veas de araña;
- hepatosplenomegalia;
- ictericia.
Se é necesario, pode diagnosticar cirrosis utilizando unha biopsia hepática.
O tratamento para a cirrosis implica o uso de hidratos de carbono e aquí vén a dieta primeiro. Ao contrario, ao paciente prescríbelle unha dieta especial, en particular, é necesario para a encefalopatía, o tratamento aquí está intimamente relacionado coa nutrición.
Indicadores de función hepática
Con diabetes mellitus compensado, non se observan cambios nos índices da función hepática. E aínda que se detecten, os seus síntomas e causas non están relacionados coa diabetes.
Con unha violación do metabolismo dos carbohidratos, pódense presentar síntomas de hiperglobulinemia e síntomas que indican un aumento no grao de bilirrubina no soro.
Para a diabetes compensada, tales síntomas non son característicos. No 80% dos diabéticos obsérvase danos no fígado debido á súa obesidade. Entón, maniféstanse algúns cambios no soro: GGTP, transaminases e fosfatase alcalina.
O aumento do fígado debido a un alto glicóxeno na diabetes tipo 1 ou cambios de graxa se a enfermidade é do segundo tipo non están interrelacionados coa análise da función hepática.
Unha dieta terapéutica sinxela xogará aquí a prevención; o tratamento no complexo acolle a presenza de nutrición terapéutica.
A relación das enfermidades do tracto biliar e o fígado coa diabetes
En diabetes, a cirrosis desenvólvese raramente. Por regra xeral, a cirrosis é primeiro diagnosticada e despois detéctase unha deficiencia de insulina e estase a desenvolver un tratamento.
A diabetes tamén pode ser un signo de hemocromatosis hereditaria. Tamén está relacionado coa hepatite autoinmune crónica e con antíxenos do complexo de histocompatibilidade principal DR3, HLA-D8.
Mesmo cunha diabetes independente de insulina pode formarse cálculos biliares. O máis probable é que isto non se aplique á diabetes, senón a un cambio na composición da bile debido á obesidade. Unha dieta terapéutica, como tratamento, neste caso pode evitar a formación de novas pedras.
Tamén se pode atribuír a signos de diminución da función contráctil na vesícula biliar.
O tratamento cirúrxico da vesícula biliar en diabéticos non é arriscado, pero a cirurxía do tracto biliar adoita levar a infeccións e mortes.
E o tratamento con sulfonilurea pode levar a lesións granulomatosas ou colestáticas do fígado.