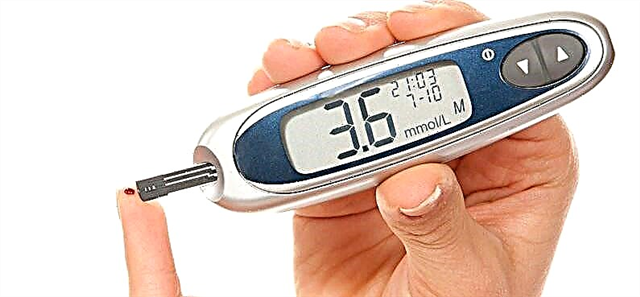
A diabetes mellitus tipo I (dependente da insulina) pertence á categoría de enfermidades crónicas asociadas a trastornos metabólicos. Esta enfermidade afecta principalmente á xeración máis nova, polo que se lle chama xuvenil.

De onde vén a insulina
O páncreas é o responsable de proporcionarlle ao corpo insulina. Ou mellor dito, a súa pequena parte, que representa o 1-2% do volume total de órganos. Trátase dos chamados illotes de Langerhans, que realizan a función endócrina.
Cada un dos illotes contén células hormonais activas. Son poucos: só 80-200 unidades. ao illote. Ademais, esta pequena cantidade de células hormonalmente activas divídese en 4 tipos:
- Alfa
- Beta
- Delta
- PP
As células beta representan o 85% do total. Son eles os que producen insulina.
Como funciona o par de glucosa de insulina
Para o noso corpo, a glicosa é a principal fonte de enerxía necesaria para o bo funcionamento de todos os seus tecidos e órganos. O nivel de glicosa no sangue debe ser constante: esta é unha das principais condicións para o funcionamento normal do noso corpo.
Pero unha persoa sa non pensa na cantidade de glicosa que "entregou" ao corpo durante unha comida. Como mantén o corpo o seu nivel normal? Aquí é onde entran en xogo as células beta.
Se o exceso de glicosa entra no torrente sanguíneo con alimentos, prodúcese unha forte liberación de insulina. Como resultado:
- Os procesos de síntese de glicosa no corpo cesan;
- Os excesos recibidos de fóra envíanse aos tecidos dependentes da insulina (adiposo, fígado, músculos) para a súa asimilación.
Neste momento, a insulina xoga o papel dun condutor ou dunha chave, que abre o camiño cara á célula para a glicosa.
No noso corpo tamén hai tecidos non dependentes da insulina que poden metabolizar a glicosa directamente do sangue: este é o tecido nervioso. O cerebro tamén lle pertence - o cerebro e a medula espiñal. Isto é bo e malo: por unha banda, o poder do noso "computador" non depende de mal funcionamentos no páncreas, pero non está protexido dos efectos nocivos do exceso ou a falta de glicosa.
Se aumentou a necesidade de enerxía adicional (experimentou estrés, decidiu traballar no país ou ir correr no parque), a glicosa, que actualmente está contida no sangue, comeza a consumirse. En canto o seu nivel baixa por baixo do nivel admisible, o proceso de síntese de glicosa actívase no corpo:
- En primeiro lugar, o glicóxeno envíase para o seu procesamento: as súas reservas almacénanse no fígado.
- Se non é suficiente, úsanse lípidos e proteínas.

Que pasa coa deficiencia de insulina
Se non se produce insulina intrínseca, non hai clave que conduza a glicosa ás células. Calquera comida leva a un aumento do azucre no sangue, pero os tecidos dependentes da insulina non poden metabolizala. As células flotan literalmente no xarope doce, pero non poden absorber glicosa e envían un sinal SOS ao cerebro: "Non temos enerxía para a vida".
O fígado recibe un comando para procesar glicóxeno e envía regularmente glicosa sintetizada ao sangue. Cando se esgote esta subministración, comeza o proceso de gluconeoxénese: usaranse proteínas e lípidos.
Unha persoa experimenta fame a nivel físico, pero por moito que come, o seu peso caerá, xa que o corpo non ten enerxía. Non hai materiais para a síntese de proteínas e lípidos.
Os riles están tratando de corrixir a situación: comezan a excretar intensamente a glicosa na urina. O número de miccións por día está crecendo, unha persoa ten sede e bebe auga en litros - hai casos en que o paciente bebeu un balde de auga só durante a noite.
Se neste corpo non se axuda, as complicacións agudas comezarán a desenvolverse rapidamente.
Onde vai a insulina?
A diabetes mellitus dependente da insulina ocorre cando as células beta pancreáticas son destruídas. Por algunha razón, como consecuencia de infeccións virais (gripe, rubéola, paratiroide, etc.), aparecen anticorpos no sistema inmunitario, que os propios tecidos do corpo son considerados estranxeiros. Actúan con eles coma con estraños: simplemente os destruír.
Ademais dos virus, a lista de "acusados" inclúe:
- Auga potable excesivamente purificada;
- Falta de lactación materna;
- Demasiado implicación do bebé no leite de vaca.
Estes anticorpos (marcadores autoinmunes) pódense detectar mediante unha serie de probas de laboratorio. Se non o están, pero as células beta son destruídas, a diabetes tipo 1 está cualificada como idiopática, é dicir, que resulta da destrución de células pancreáticas por un motivo descoñecido.
En realidade, cando xa se produciu un fallo metabólico, o paciente non se preocupa por que razón perdeu insulina. Queda un camiño: introducir unha preparación artificial de insulina e adaptarse ás novas realidades.
Signos Clínicos da Diabetes
Os síntomas da diabetes inclúen:
- Poluria: aumento do volume diario de urina ata 3-10 litros cunha norma de 1,8-2 litros. Este síntoma é máis común. Quizais ata a cama;
- A polidipsia é unha sede constante: para saciar necesítase unha gran cantidade de auga - de 8 a 10 litros, e ás veces máis. Moitas veces este síntoma vai acompañado de boca seca;
- Polifia: o consumo de alimentos en grandes cantidades cunha constante sensación de fame e perda de peso corporal;
- Cambio de peso inexplicable: a súa perda en 2-3 meses pode chegar a 10 kg;
- Somnolencia, fatiga, diminución da resistencia física e rendemento;
- Insomnio, mareos, irritabilidade e irritabilidade;
- A pel e as mucosas pican constantemente;
- O rubor aparece nas fazulas e no queixo debido á expansión de pequenos vasos sanguíneos;
- Dor nas pernas, calambres musculares.
Pero todos os síntomas anteriores non son motivo para facer un diagnóstico. Para confirmalo, é necesario realizar probas de laboratorio:
- Metabolismo dos carbohidratos: a glicosa no sangue determínase tres veces - cun estómago baleiro, 1,5-2 horas despois de comer e antes de durmir;
- Hemoglobina glicada;
- Glicosa na urina;
- Metabolismo das proteínas (urea, creatinina, proteínas);
- Metabolismo de lípidos (colesterol e cetonas);
- Intercambio hormonal.
Con exames hormonais non só se determina a cantidade de insulina, senón tamén o péptido C. Este último prodúcese na mesma cantidade que a insulina. Se o paciente xa está tomando insulina, pódese determinar a cantidade de insulina intrínseca usando o péptido C se aínda se está producindo.
Como normalizar a túa vida
Mentres estabas saudable, nunca se lle ocorreu prestar atención a moitos momentos vitais: comiches o que che gustaba e, tanto como querías, corrías a adestrar ou rodabas nun sofá cun libro - en xeral, non entendías o libre de ti.
Cun diagnóstico de diabético tipo 1, terá que levar o seu estilo de vida baixo un control estrito. En xeral, as restricións necesarias terán pouco efecto sobre a súa liberdade, pero psicoloxicamente é difícil de soportar. Por iso os mozos rebélanse, rompendo o réxime, desafiuzando a súa frívola actitude ante a enfermidade.
Loitar contra a diabetes deste xeito non serve para nada: a vitoria non estará do teu lado. A súa perda producirá complicacións irreversibles terribles, polo que será máis correcto "facer amigos" coa enfermidade. E canto antes fagas isto, máis tempo a súa calidade de vida permanecerá nun alto nivel.
- Compensar polo metabolismo dos carbohidratos;
- Estabilizar o metabolismo de lípidos;
- Manter a presión arterial normal.
Un diabético ten varias "ferramentas" para realizar unha tarefa:
- Insuloterapia;
- Dieta
- Actividade física;
- Dispositivo para autoseguridade (glucómetro).
Asegúrese de pasar pola escola de diabéticos: os principiantes sempre se perden cando escoitan o diagnóstico, polo que precisan da axuda de especialistas.
Insuloterapia
Para simular a secreción fisiolóxica de insulina, un diabético deberá nalgún momento introducir medicamentos artificiais:
- Insulina basal - 1-2 veces ao día;
- Bolus: antes de cada comida.
As insulinas basais tamén se chaman prolongadas ou prolongadas. A súa tarefa é compensar a glicosa que produce o fígado. Un páncreas sa produce 24-26 unidades de insulina ao día. Aproximadamente a mesma cantidade terá que ingresar un medicamento prolongado. O médico recomendará a dose.
Pero podes facer investigacións independentes:
- Non coma durante cinco horas;
- Mide o azucre cada hora;
- Se os seus saltos non superan os 1,5 mmol / l - a dose determínase correctamente;
- O azucre diminúe ou aumenta drasticamente - terá que reducir ou aumentar a cantidade de insulina prolongada.
Realiza medicións de proba durante varios días:
 O primeiro día - pola mañá;
O primeiro día - pola mañá;- No segundo - no xantar;
- No terceiro - pola noite.
É recomendable realizar investigacións pola noite. Só precisa inicialas 6 horas despois da cea.
Pode comprobar a necesidade de facer a proba medindo o azucre nun estómago baleiro: se é superior ou inferior a 6,5 mmol / l - comece o estudo.
É máis difícil calcular a dose de insulina en bolus. Depende de varios factores:
- Niveis de glicosa no sangue antes das comidas;
- A cantidade de carbohidratos que estás a piques de comer;
- Os teus plans despois da introdución da insulina: simplemente te relaxarás, exercerás en actividade intelectual ou irás a traballar físicamente;
- Hora do día (para 1 unidade de pan - falaremos diso a continuación - necesítase máis insulina pola mañá que pola tarde ou pola noite);
- As súas condicións de saúde (se está a loitar con algún tipo de infección, terá que aumentar a dose de insulina nun 20-30%)
Os cálculos correctos das doses de insulina poden comprobarse cos seguintes indicadores:
- O azucre en xaxún non supera os 6,5 mmol / l;
- Dúas horas despois da comida, non debería elevarse por encima dos 8,0 mmol / L.
Para un diabético novato, a información anterior expón unha serie de preguntas: que é unha unidade de pan, como se reflicten as actividades físicas a nivel de glicosa e que se o cálculo falla?
Por exemplo, un paciente que pesa 75 kg o primeiro ano de diabetes necesitará 0,5 x 75 = 37,5 unidades diarias de insulina. É difícil coller media unidade, polo que redondearmos o resultado a 38 unidades.
Destes, o 50% destinarase á porcentaxe de insulina estendida (10 deles - pola mañá, 9 - pola noite), e os restantes 19 distribuiranse do seguinte xeito:
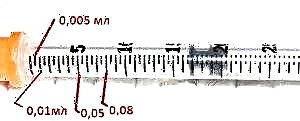 8 unidades - antes do almorzo;
8 unidades - antes do almorzo;- 6 unidades - antes do xantar;
- 5 unidades - antes da cea.
Agora queda elaborar un menú para que conteña unidades de pan suficientes para reembolsar a dose administrada de insulina. Para comezar, imos descubrir o que é XE: unidades de pan e como expresar a súa dieta neles.
Que é unha unidade de pan (XE)
Unha unidade de pan é un valor condicional correspondente a 10 gramos de carbohidratos (excluída a fibra dietética).
Case todos os produtos conteñen hidratos de carbono. Nalgúns, o seu número é tan pequeno que ao calcular a dose de insulina poden deixarse de lado. As principais fontes de hidratos de carbono son azucre, fariña, cereais, froitas, patacas e doces - bebidas que conteñen azucre, doces, chocolate.
Pero hai unha advertencia: os desenvolvedores deste importante documento indicaron o prezo que un produto en particular cae nun XE na súa forma bruta. Por exemplo, a unha unidade de pan correspóndense 15 gramos de trigo mouro.
Queda saber como conectar todo isto co gachas acabadas? Despois de todo, pódese soldar friable ou viscoso. E a simple vista non podes determinar cantos hidratos de carbono entraron cun prato de comida no teu corpo.
Nun principio, vostede (ou os seus seres queridos) terás que traballar duro e facer o seguinte traballo:
- Compre balanzas de cociña;
- Pesar con coidado o cereal e converter o seu peso en unidades de pan;
- Para escribir en que relación toma auga e gran;
- Pesar a tixola na que cociñarán as gachas;
- Pesámola co prato preparado e substrae o peso da tixola baleira da figura resultante;
- Divide o resultado polo número de unidades de pan (ver parágrafo 2).
Supoñamos que cociñaches porridge nunha proporción de 1: 4 e que o peso dunha unidade de pan do produto acabado foi de 60 gramos. Poña agora o prato na báscula e encheo de comida: pon 120 g - come 2 XE, aumenta a porción a 180 g - obtén 3 XE.
Se arranxas todas as túas accións en papel e nunca cambias as proporcións, en épocas posteriores só necesitarás pesar a cantidade de cereal e cereal preparado.
Segundo este esquema, pode calcular con precisión o peso dunha XE de calquera prato. Algúns diabéticos tratan de determinar este valor polo ollo, o que leva a un resultado moi deplorable: xa sexa hipoglucemia ou hiperglicemia.
Planificación da carga
Teña en conta que a actividade física cambia a sensibilidade dos tecidos dependentes da insulina. Un corpo saudable nestes momentos reduce automaticamente a secreción de insulina á metade.
Os diabéticos teñen que planificar coidadosamente calquera das súas accións. Se ten intención de expoñer o seu corpo a unha actividade física prolongada, primeiro terá que descubrir o nivel de glicosa no sangue no momento inicial da acción. Se compuxo:
- 4,5 mmol / l, necesita comer 1-4 XE antes do exercicio;
- 5-9 XE: só tes que engadir 1-2 XE ao comezo, pero cada hora necesitas comer unha unidade de pan máis;
- 10-14 mmol / l: non hai nada para comer.
Complicacións da diabetes tipo 1
As complicacións da diabetes pódense dividir en tres grupos:
- Nítido;
- Máis tarde;
- Crónica
Agudas inclúen complicacións que poden levar á morte dunha persoa. Desenvólvense moi rápido e só unha axuda puntual pode salvar a vida dun diabético. Estes inclúen:
- Cetoacidosis: ocorre como resultado da acumulación no corpo de corpos cetonas (acetona);
- Hipoglicemia: diminución rápida da glicosa no sangue. O motivo de tal caída pode ser unha dose incorrectamente calculada de insulina, alcol forte, slush, gran esforzo físico, non compensada pola inxestión adicional de hidratos de carbono;
- Hiperglicemia: azucre elevado no sangue. Pode ocorrer cun estómago baleiro - con abstinencia prolongada de comer ou despois de comer, se a dose administrada de insulina non coincide co número de unidades comidas.
As complicacións tardías inclúen:
- Retinopatía, na que a retina está afectada, a hemorraxia ocorre no fondo, e, como resultado, a perda de visión;
- Angiopatía - a chamada violación da permeabilidade vascular;
- Polineuropatía - que se expresa na perda de sensibilidade das extremidades ao calor, o frío e a dor. En primeiro lugar, hai unha sensación de queimadura nas pernas: é especialmente clara durante a noite - este é o primeiro síntoma da polineuropatía;
- Pé diabético: complicación, acompañada da aparición de abscesos purulentos, úlceras abertas e áreas necróticas nas pernas dun diabético. Hai que prestar especial atención aos pés: hixiene, a selección dos zapatos adecuados, usar calcetíns que non teñan bandas elásticas de compresión, etc.
As desagradables complicacións crónicas inclúen danos nos vasos sanguíneos, na pel e nos riles. Úlceras tróficas, ataques cardíacos, golpes, enfermidades cardíacas e nefropatía son compañeiros comúns de diabéticos.
Pero os diabéticos necesitan comprender unha cousa moi importante: só no seu poder achegar ou retrasar o momento de manifestación destas complicacións formidables. Se toma a súa enfermidade en serio, entón será máis suave. Pero só tes que agarrar a man ao longo do réxime e controlar - e terá un conxunto completo de complicacións tardías, poucos anos despois do inicio da diabetes.

 O primeiro día - pola mañá;
O primeiro día - pola mañá; 8 unidades - antes do almorzo;
8 unidades - antes do almorzo;