 A diabetes mellitus está cada vez máis diagnosticada na infancia e ocupa o segundo lugar na frecuencia dos casos entre enfermidades crónicas na infancia.
A diabetes mellitus está cada vez máis diagnosticada na infancia e ocupa o segundo lugar na frecuencia dos casos entre enfermidades crónicas na infancia.
Esta patoloxía conxénita e incurable é causada polo metabolismo dos carbohidratos deteriorado e caracterízase por un aumento da concentración de azucre no plasma sanguíneo.
A saúde dun paciente pequeno e a probabilidade de desenvolver complicacións graves dependen dun diagnóstico e tratamento oportuno.
Clasificación da enfermidade
A patoxénese da enfermidade é a dificultade na absorción de glicosa nas células dos órganos, o que leva á súa acumulación no sangue. Isto pode suceder debido á insuficiente síntese de insulina ou cando os receptores celulares perden a súa sensibilidade á hormona.
En base ás diferenzas no mecanismo de desenvolvemento da enfermidade, a diabetes mellitus divídese en varios tipos:
- A diabetes tipo 1 é diabetes dependente da insulina.
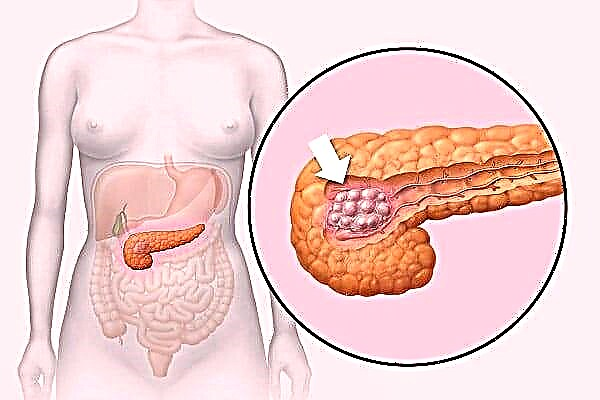
 Desenvólvese como resultado da destrución do tecido pancreático responsable da produción de insulina. Como resultado, prodúcese unha cantidade insuficiente de hormona e o nivel de glicosa no plasma sanguíneo comeza a aumentar. A diabetes tipo 1 é unha enfermidade conxénita e diagnostícase principalmente en nenos e adolescentes dende o nacemento ata os 12 anos de idade.
Desenvólvese como resultado da destrución do tecido pancreático responsable da produción de insulina. Como resultado, prodúcese unha cantidade insuficiente de hormona e o nivel de glicosa no plasma sanguíneo comeza a aumentar. A diabetes tipo 1 é unha enfermidade conxénita e diagnostícase principalmente en nenos e adolescentes dende o nacemento ata os 12 anos de idade. - A diabetes tipo 2 é unha forma de patoloxía independente da insulina. Neste caso, non falta a insulina, pero as células se inmunizan á hormona e é difícil a absorción de glicosa no tecido. Tamén leva a un aumento do azucre no corpo. A diabetes tipo 2 na infancia practicamente non se detecta e desenvólvese ao longo da vida. Os pacientes adultos maiores de 35-40 anos son máis susceptibles á enfermidade.
A patoloxía clasifícase segundo a gravidade do curso:
- 1 grao: unha forma leve cun nivel de azucre no plasma estable non superior a 8 mmol / l;
- 2 graos - condición moderada cun cambio na glicosa durante o día e unha concentración que alcanza os 14 mmol / l;
- Grao 3: unha forma severa cun aumento dos niveis de glicosa por encima dos 14 mmol / L.
En resposta ao tratamento, a diabetes difire en fases:
- fase de compensación: no contexto da terapia, os indicadores de azucre mantéñense no nivel de normas admisibles;
- fase de subcompensación: un lixeiro exceso de glicosa como resultado do tratamento;
- fase de descompensación: o corpo non responde á terapia en curso e os valores de azucre son superados significativamente.
Causas da patoloxía
A etioloxía da enfermidade difire segundo o tipo de patoloxía.
As razóns que provocan o desenvolvemento dunha forma dependente da insulina inclúen:
- patoloxía do páncreas;

- estrés prolongado;
- alimentación artificial en recentemente nados;
- enfermidades virais;
- intoxicación grave con substancias tóxicas;
- malformacións conxénitas do páncreas.
A diabetes tipo 2 desenvólvese debido a tales factores:
- predisposición xenética;
- varios graos de obesidade;
- embarazo precoz
- estilo de vida sedentario;
- trastornos alimentarios;
- tomar medicamentos que conteñan hormonas;
- puberdade;
- enfermidades do sistema endocrino.
Na maioría dos casos, a aparición de diabetes en nenos non se pode evitar, como se pode facer en adultos, excluíndo factores que poden provocar unha violación do metabolismo dos carbohidratos da vida.
Síntomas da diabetes en nenos
A clínica patolóxica dun recentemente nado caracterízase polos seguintes síntomas:
- perda de peso non explicada;
- micción frecuente e liberación de gran cantidade de ouriños;
- intensa sede;
- ouriño lixeiro e transparente;
- apetito elevado;
- unha tendencia a erupcións cutáneas e aparición de erupción en absceso;
- a aparición de manchas amidónicas en roupa interior e cueiros;
- enfermidade das encías;
- letarxia e bágoas;
- alta susceptibilidade a enfermidades víricas e infecciosas.
A unha idade maior, podes prestar atención a tales signos:
- fatiga;
- mal rendemento e rendemento escolar;
- diminución da agudeza visual;
- somnolencia durante o día e insomnio;
- pel seca e mucosas orais;
- a aparición dunha sensación de picazón;
- aumento da suor;
- aumento de peso;
- irritabilidade;
- susceptibilidade a infeccións fúngicas e bacterianas.
O seguimento coidadoso do neno permitirache detectar os primeiros síntomas alarmantes e diagnosticar a enfermidade nas primeiras etapas da formación. O tratamento oportuno iniciado axudará a previr o desenvolvemento de complicacións e a manter o benestar do pequeno paciente.
Vídeo do doutor Komarovsky sobre as causas e síntomas da enfermidade do azucre:
Complicacións
Un aumento da concentración de azucre no sangue leva ao desenvolvemento de complicacións agudas e crónicas. As consecuencias agudas fórmanse dentro duns días e incluso horas, e neste caso é necesaria asistencia médica de emerxencia, se non, aumenta o risco de morte.
Estas complicacións inclúen as seguintes condicións patolóxicas:
- Hiperglicemia: prodúcese debido a un forte aumento dos niveis de glicosa. Obsérvase unha micción rápida e sede inquebrantable. O neno tórnase letárgico e malhumorado. Hai ataques de vómitos, a debilidade está crecendo. O neno quéixase dunha dor de cabeza. No futuro, o pulso se acelera e a presión aumenta. Se a axuda non se presta puntualmente, prodúcese un estado precoz, entón prodúcese unha perda de conciencia e prodúcese coma.
- A coma cetoacidótica é unha condición perigosa, acompañada dunha diminución da presión e da dor abdominal. A cara do bebé ponse de cor vermella, a lingua vólvese framboesa e queda cuberta cun groso revestimento branco. Un olor a acetona aparece na boca e o neno se debilita rapidamente. O discurso é difícil, aparece unha respiración ruidosa. A conciencia faise nublada e prodúcese desmaio.
- Coma hipoglicémico: a diminución significativa da concentración de azucre no plasma convértese na causa da hipoglucemia. O estado emocional do neno é inestable. Faise letárgico e letárgico, entusiasmado. A sensación de fame e sede aumenta. A pel queda húmida, as pupilas dilátanse, a debilidade acumúlase. Pódese deixar a condición dándolle ao paciente zume doce ou un anaco de chocolate e chamar con urxencia a unha ambulancia, se non, se produce un estado precoz e o neno perde a consciencia.
Os niveis altos de glicosa cambian a composición e as propiedades do sangue e provocan trastornos circulatorios. Como consecuencia da inanición de osíxeno, os sistemas internos do corpo son afectados e a capacidade funcional dos órganos diminúe.
Tales cambios patolóxicos desenvólvense durante moito tempo, pero non son complicacións menos perigosas que o coma.
A miúdo no contexto da diabetes, fórmanse as seguintes enfermidades:
- A nefropatía é unha lesión renal grave que leva ao desenvolvemento de insuficiencia renal. Unha complicación perigosa que ameaza a vida do paciente e require un transplante do órgano afectado.
- Encefalopatía
 - acompañado de inestabilidade emocional e sen tratamento oportuno leva trastornos mentais.
- acompañado de inestabilidade emocional e sen tratamento oportuno leva trastornos mentais. - Oftalmopatía: causa danos nas terminacións nerviosas e nos vasos sanguíneos dos ollos, o que provoca cataratas, estrabismo e discapacidade visual. O principal perigo é a alta probabilidade de desprendemento de retina, o que levará a cegueira.
- Artropatía: como consecuencia dunha complicación, a mobilidade das articulacións está prexudicada e unha síndrome de dor pronunciada.
- Neuropatía - neste caso, o sistema nervioso sofre. Pode observarse dor e entumecimiento nas pernas, diminución da sensibilidade das extremidades. Aparecen trastornos do sistema dixestivo e cardiovascular.
A probabilidade de complicacións e a gravidade das consecuencias depende de se se trata a diabetes e do ben que se selecciona a terapia. Canto mellor se compense o exceso de glicosa no corpo, máis probabilidade é reducir o dano aos órganos internos e evitar o desenvolvemento de coma.
Diagnósticos
O proceso de enfermaría é de grande importancia xa nas fases iniciais de diagnóstico de diabetes en nenos.
A enfermeira axuda a recoller os datos necesarios para recompilar unha imaxe clara das posibles causas da enfermidade, participa na preparación do pequeno paciente para estudos de laboratorio e instrumentais e proporciona coidados de enfermaría durante a terapia nun hospital e na casa.
A enfermeira decátase dos pais sobre enfermidades concomitantes e anteriores no neno, sobre a presenza de diabetes diagnosticada nelas ou sobre a próxima de parentesco. Aprende sobre as queixas, as características da rutina diaria do bebé e a súa nutrición. Examina o físico do paciente, avalía o estado da pel e as encías, mide a presión e o peso.
O seguinte paso é realizar probas de diagnóstico:
- Análise clínica xeral de orina e sangue.
- Exame de sangue do azucre. A superación de 5,5 mmol / L confirma o diagnóstico.
- Proba de tolerancia á glucosa. Realízanse dúas probas de sangue, nun estómago baleiro e un par de horas despois de que o paciente reciba unha solución de glicosa. Os niveis de azucre por encima dos 11 mmol / L indican diabete.
- Un exame de sangue para a insulina e a hemoglobina glicosilada. Unha elevada taxa de insulina indica a aparición de 2 tipos de enfermidade.
- Exame por ecografía do páncreas. Permite avaliar o estado do órgano e detectar zonas da glándula.

A presenza de anticorpos contra a insulina, a tirosina fosfatase ou a glutamato descarboxilase no sangue en combinación con datos sobre a destrución do páncreas confirman a diabetes tipo 1.
Terapias
As recomendacións clínicas para a diabetes nos nenos dependen do tipo de enfermidade diagnosticada.
Os puntos de tratamento importantes son:
- terapia con drogas;
- dieta alimentaria;
- aumento da actividade física;
- fisioterapia.
 Coa patoloxía tipo 1, a insulina é a base da terapia. As inxeccións fanse baixo a pel cunha xeringa ou bomba de insulina. A pel é limpada previamente cunha preparación que contén alcol.
Coa patoloxía tipo 1, a insulina é a base da terapia. As inxeccións fanse baixo a pel cunha xeringa ou bomba de insulina. A pel é limpada previamente cunha preparación que contén alcol.
A hormona debe administrarse lentamente e é necesario alternar o sitio da inxección, evitando entrar na mesma zona do corpo.
As inxeccións pódense facer na dobra do abdome, rexión umbilical, na coxa, antebrazo e omoplata.
O médico calcula a dose e o número de inxeccións diarias e debe respectarse o calendario para a administración de insulina.
Ademais, pódense prescribir tales medicamentos:
- axentes de redución de azucre;
- esteroides anabolizantes;
- antiinflamatorios e antibacterianos;
- axentes reductores de presión;
- preparados de sulfonilurea;
- complexo de vitaminas.
Os procedementos físicos realízanse:
- electroforese;
- acupuntura;
- magnetoterapia;
- estimulación eléctrica;
- masaxe
O cumprimento da dieta é un requisito previo para a vida dun pequeno paciente.
Os principais principios da dieta son os seguintes:
- tres comidas principais e tres lanches ao día;
- a maioría dos hidratos de carbono prodúcense na primeira metade do día;
- eliminar completamente o azucre e substituílo por edulcorantes naturais;
- negarse a comer alimentos ricos en carbohidratos rápidos, doces e alimentos graxos;
- elimina da dieta pastelería e produtos asados da fariña de trigo;
- limita a inxestión de froitas doces;
- introducir na dieta máis verduras frescas, verduras, cítricos e froitos non azucrados;
- substituír o pan branco por centeo ou fariña integral;
- a carne, o peixe e os produtos lácteos deberán ter un baixo contido de graxa;
- limitar o sal, especias e especias quentes na dieta;
- beber diariamente a norma de auga pura necesaria para manter o equilibrio hídrico a razón de 30 ml por quilo de peso.
A nutrición dietética debe converterse nun modo de vida e haberá que seguir constantemente. Un neno maior ten que ser adestrado nas habilidades para calcular XE (unidades de pan) e manexar unha xeringa ou insulina.
Só neste caso, pode manter con éxito o nivel aceptable de azucre no plasma sanguíneo e contar co benestar do neno.
Vídeo da nai dun neno con diabetes:
Previsión e prevención
Que se pode facer para previr a diabetes? Por desgraza, case nada se a enfermidade é causada xeneticamente.
Existen varias medidas preventivas, cuxo uso só reducirá o factor de risco, é dicir, reducirá a probabilidade de trastornos endocrinos e protexerá ao neno contra a enfermidade:
- protexer ao bebé de situacións estresantes;
- tomar calquera medicamento, especialmente hormonas, só debe ser prescrito por un médico;
- o recentemente nado debe ser amamantado;
- os nenos maiores deben respectar os principios dunha alimentación adecuada, para non abusar dos doces e das pastelerías;
- vixiar o peso do neno, evitando o desenvolvemento da obesidade;
- realizar un exame de rutina unha vez cada 6 meses;
- tratar puntualmente enfermidades inflamatorias e infecciosas;
- proporcionar actividade física dosificada diariamente.
¿Pódese curar a diabetes? Por desgraza, a enfermidade é incurable. Con diabetes tipo 2, pódese conseguir unha remisión prolongada e pode reducirse a necesidade de drogas para reducir o azucre, pero suxeita a unha dieta estrita e a unha actividade física razoable.
O cumprimento de todas as recomendacións do médico e unha actitude positiva permite que un neno diabético poida levar un estilo de vida normal, crecer, desenvolverse, aprender e practicamente non se diferencian dos seus compañeiros.

 Desenvólvese como resultado da destrución do tecido pancreático responsable da produción de insulina. Como resultado, prodúcese unha cantidade insuficiente de hormona e o nivel de glicosa no plasma sanguíneo comeza a aumentar. A diabetes tipo 1 é unha enfermidade conxénita e diagnostícase principalmente en nenos e adolescentes dende o nacemento ata os 12 anos de idade.
Desenvólvese como resultado da destrución do tecido pancreático responsable da produción de insulina. Como resultado, prodúcese unha cantidade insuficiente de hormona e o nivel de glicosa no plasma sanguíneo comeza a aumentar. A diabetes tipo 1 é unha enfermidade conxénita e diagnostícase principalmente en nenos e adolescentes dende o nacemento ata os 12 anos de idade.
 - acompañado de inestabilidade emocional e sen tratamento oportuno leva trastornos mentais.
- acompañado de inestabilidade emocional e sen tratamento oportuno leva trastornos mentais.