 Os trastornos endocrinos asociados a trastornos metabólicos e que conducen á acumulación de glicosa no sangue son característicos dunha enfermidade como a diabetes mellitus.
Os trastornos endocrinos asociados a trastornos metabólicos e que conducen á acumulación de glicosa no sangue son característicos dunha enfermidade como a diabetes mellitus.
En función das razóns para o aumento do nivel de azucre e da necesidade de recorrer ás inxeccións de insulina, distínguense a diabetes dependente da insulina e a non insulina.
Causas da diabetes
 A diabetes dependente da insulina ten un código ICD de 10 - E 10. Este tipo de enfermidade atópase principalmente na primeira infancia, cando aparecen os primeiros síntomas e faise un diagnóstico - diabetes tipo 1.
A diabetes dependente da insulina ten un código ICD de 10 - E 10. Este tipo de enfermidade atópase principalmente na primeira infancia, cando aparecen os primeiros síntomas e faise un diagnóstico - diabetes tipo 1.
Neste caso, as células do páncreas destruídas polo corpo deixan de producir insulina. Esta é unha hormona que controla o proceso de absorción de glicosa que provén dos alimentos no tecido e convérteo en enerxía.
Como resultado, o azucre acumúlase no sangue e pode levar a hiperglucemia. Os pacientes con diabetes tipo 1 precisan inxeccións periódicas de insulina. Se non, o crecemento da glicosa pode provocar coma.
 Na diabetes tipo 2, a hormona prodúcese bastante, pero as células xa non recoñecen a hormona, como resultado da cal a glicosa non se absorbe e o seu nivel aumenta. Esta patoloxía non require inxeccións hormonais e chámase diabetes non dependente da insulina. Este tipo de diabetes desenvólvese con máis frecuencia despois dos 40-45 anos.
Na diabetes tipo 2, a hormona prodúcese bastante, pero as células xa non recoñecen a hormona, como resultado da cal a glicosa non se absorbe e o seu nivel aumenta. Esta patoloxía non require inxeccións hormonais e chámase diabetes non dependente da insulina. Este tipo de diabetes desenvólvese con máis frecuencia despois dos 40-45 anos.
Os dous tipos da enfermidade son incurables e requiren unha corrección ao longo da vida da concentración de azucre no sangue para o benestar e a vida normal. Coa diabetes tipo 2, o tratamento realízase con comprimidos de azucre, un aumento da actividade física e unha dieta estrita.
A diabetes tipo 1 considérase unha indicación para a discapacidade e é máis perigoso para as súas complicacións. Os niveis de azucre inestables provocan cambios devastadores no sistema xenitourinario e o desenvolvemento de insuficiencia renal. Esta é a principal causa de aumento da mortalidade en pacientes con diabetes.
As razóns para a diminución da sensibilidade das células á insulina e por que o corpo comeza a destruír o páncreas aínda se están investigando, pero poden distinguirse tales factores que contribúen ao desenvolvemento da enfermidade:
- Xénero e raza. Notouse que as mulleres e os representantes da raza negra son máis propensos a padecer patoloxía.
- Factores hereditarios. O máis probable é que, en pais enfermos, o neno tamén padecerá diabetes.
- Cambios hormonais. Isto explica o desenvolvemento da enfermidade en nenos e mulleres embarazadas.
- Cirrosis do fígado e patoloxía do páncreas.
- Baixa actividade física combinada con trastornos alimentarios, tabaquismo e abuso de alcol.
- Obesidade, causando danos vasculares ateroscleróticos.
- Recepción de antipsicóticos, glucocorticoides, beta-bloqueantes e outros fármacos.
- Síndrome de Cushing, hipertensión, enfermidades infecciosas.
A diabetes adoita desenvolverse en persoas despois dun ictus e é diagnosticada con cataratas e angina pectora.
Como notar os primeiros síntomas?
Os primeiros signos de diabetes son os mesmos en todos os tipos, só máis pronunciados no tipo 1:
- incapacidade para calmar a sede; os diabéticos poden beber ata 6 litros de auga ao día;
- apetito excesivo;
- micción frecuente e gran cantidade de ouriños.

Ademais, con diabetes tipo 1, obsérvanse síntomas adicionais:
- cheiro e sabor de acetona;
- secar na boca;
- diminución da capacidade para rexenerar lesións cutáneas;
- perda de peso súbita e debilidade crecente;
- alteracións do sono e ataques de enxaqueca;
- susceptibilidade a infeccións fúngicas e arrefriados;
- deshidratación;
- diminución da función visual;
- presión arterial inestable;
- coceira e pelado da pel.
Na enfermidade de tipo 2 obsérvanse os mesmos síntomas, coa excepción do cheiro a acetona. Con este tipo de patoloxía non se forman corpos cetonas, que dan un cheiro característico.
O significado e os principios do tratamento coa insulina
 Na diabetes mellitus, o proceso de absorción do azucre nas células é perturbado, xa que a insulina no corpo é pequena ou é ignorada polas células. No primeiro caso, a hormona debe ser entregada ao corpo por inxección.
Na diabetes mellitus, o proceso de absorción do azucre nas células é perturbado, xa que a insulina no corpo é pequena ou é ignorada polas células. No primeiro caso, a hormona debe ser entregada ao corpo por inxección.
Pero a dose debe corresponder á cantidade de glicosa que se libera do alimento comido. Cantidades excesivas ou insuficientes de insulina poden causar hipoxecemia ou hiperglicemia.
Os carbohidratos son unha fonte de glicosa e é importante saber cantos deles entran no torrente sanguíneo despois de cada comida para atopar a dosificación adecuada da hormona. Tamén é necesario medir a concentración de azucre no sangue antes de cada comida.
É máis conveniente para os diabéticos manter un diario especial onde introducen datos de glicosa antes e despois das comidas, a cantidade de carbohidratos comidos e a dose de insulina.
Que é unha unidade de pan?
 A dose de hormona calcúlase dependendo da cantidade de hidratos de carbono consumidos durante a nutrición. Os diabéticos necesitan contar hidratos de carbono para manter unha dieta.
A dose de hormona calcúlase dependendo da cantidade de hidratos de carbono consumidos durante a nutrición. Os diabéticos necesitan contar hidratos de carbono para manter unha dieta.
Só se contabilizan os carbohidratos rápidos, que se absorben rapidamente e dan lugar a un salto na glicosa. Por comodidade, hai tal cousa como unidade de pan.
Consumir hidratos de carbono por 1 XE significa usar a mesma cantidade de hidratos de carbono que se atopa en media porción de pan de 10 mm de grosor ou 10 g.
Por exemplo, 1 XE está contida en:
- un vaso de leite;
- 2 culleres de sopa l puré de patacas;
- unha pataca media;
- 4 culleres de sopa de fideos;
- 1 laranxa
- un vaso de kvass.
Hai que ter en conta que o azucre aumentará os alimentos líquidos máis rápido que os densos e que 1 XU contén menos en peso menos alimentos crus (cereais, pasta, leguminosas) que os cocidos.
A cantidade admisible de XE por día varía segundo a idade, por exemplo:
- aos 7 anos necesitas 15 XE;
- 14 - nenos 20, mozas 17 XE;
- aos 18 anos - mozos 21, nenas 18 XE;
- adultos 21 XE.
Non podes comer máis de 6-7 XE á vez.
 Os diabéticos deben comprobar o seu nivel de glicosa antes de cada comida. No caso de baixo contido de azucre, pode permitirse un prato rico en carbohidratos, como o cereal líquido. Se o nivel é elevado, entón tes que escoller un alimento denso e menos en carbohidratos (bocadillo, ovos revoltos).
Os diabéticos deben comprobar o seu nivel de glicosa antes de cada comida. No caso de baixo contido de azucre, pode permitirse un prato rico en carbohidratos, como o cereal líquido. Se o nivel é elevado, entón tes que escoller un alimento denso e menos en carbohidratos (bocadillo, ovos revoltos).
Para 10 g de hidratos de carbono ou 1 XE, son necesarios 1,5-4 unidades. insulina hormonal. A dose varía segundo a época do ano e a época do día. Así, pola noite, a dose de insulina debería ser menor e pola mañá hai que aumentar. No verán, pode ingresar menos unidades da hormona e no inverno haberá que aumentar a dose.
Seguindo eses principios, pódese evitar a necesidade de inxeccións adicionais.
Cal hormona é mellor?
O tratamento da diabetes mellitus dependente da insulina de calquera tipo realízase mediante hormonas de diferentes tipos de orixe:
- hormona pancreática humana;
- hormona producida polo ferro de porco;
- hormona bovina.
A hormona humana é obrigatoria para corrixir os niveis de glicosa nestes casos:
- diabetes durante o embarazo;
- diabetes con complicacións;
- A diabetes tipo 1 diagnosticouse por primeira vez nun neno.
Ao escoller que hormona preferir, paga a pena prestar atención ao cálculo correcto da dose do medicamento. Só disto depende o resultado do tratamento, e non da orixe.
As insulinas curtas inclúen:

- Humalogo;
- Actrapid;
- Insulpado;
- Iletin P Homorap.
O efecto de tales medicamentos prodúcese dentro dun cuarto de hora despois da inxección, pero non dura moito, 4-5 horas. Tales inxeccións terán que facerse antes de comer, e ás veces entre as comidas, se o azucre sobe. Manter un subministro de insulina terá que estar constantemente.
Despois de 90 minutos, as insulinas de acción media comezan a actuar:
- Semilong;
- EM e MS semilentes.
Despois de 4 horas, hai un pico na súa eficacia. Este tipo de insulina é conveniente se non hai tempo suficiente para o almorzo e a comida se demora no tempo desde a inxección.
Podes usar esta opción só cun coñecemento fiable de que e cando se vai comer e canto cantidade de carbohidratos estará contido neste alimento. Despois de todo, se chega tarde á comida, é probable que a glicosa sexa inferior ao nivel aceptable e se se comen máis hidratos de carbono, entón terás que facer outra inxección.
As insulinas de longa duración son máis convenientes de administrar pola mañá e á noite.
Estes inclúen:
- Húmula N;
- Protafan;
- Cinta;
- Homófano;
- MS Monotard e MS;
- Iletin luns
Estas hormonas funcionan eficazmente máis de 14 horas e comezan a actuar 3 horas despois da inxección.
Onde e cando toman as inxeccións?
O estándar para o tratamento da diabetes dependente da insulina baséase nunha combinación de inxeccións de insulina de diferentes duración de acción co fin de semellar ao máximo o proceso natural da hormona por parte do páncreas.
Normalmente, inxéctase insulina curta e longa antes do almorzo, de novo antes da última comida e inxecta moito tempo. Noutra realización, soméñase insulina de acción longa e sutra á noite e inxectase unha breve hormona antes de cada comida.
Para a introdución de insulina divídense 4 zonas.
- A área do abdome esténdese polos dous lados do ombligo, capturando os lados. Esta zona considérase a máis eficaz, pero tamén a máis dolorosa. Despois da inxección no estómago, absorbe máis do 90% da insulina.
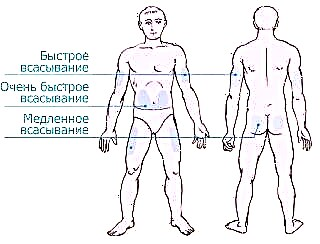 A hormona comeza a actuar 10-15 minutos despois da inxección, o efecto máximo faise sentir despois dunha hora. Para reducir a dor, unha inxección faise mellor na engrenaxe da pel preto dos lados.
A hormona comeza a actuar 10-15 minutos despois da inxección, o efecto máximo faise sentir despois dunha hora. Para reducir a dor, unha inxección faise mellor na engrenaxe da pel preto dos lados. - A zona das mans afecta o exterior do membro desde o cóbado ata o ombreiro. Esta zona é moi inconveniente para auto-administración da hormona cunha xeringa. Deberías mercar un bolígrafo ou pedir axuda aos familiares. Pero a zona das mans é a menos sensible, a inxección non causará dor.
- A zona da coxa está situada no exterior da perna desde o xeonllo ata a ingle. Na área de brazos e pernas non se absorbe máis do 75% da hormona e comeza a actuar nos 60-90 minutos desde o momento da administración. É mellor usar estes lugares para insulina longa.
- A zona das láminas é a máis incómoda e ineficiente. Despois da inxección nas costas, absorbe menos do 40% da dose administrada.
O lugar máis adecuado para a inxección é a zona situada a 2 dedos do ombligo. Non se debe picar no mesmo lugar cada vez. Isto pode provocar unha diminución da capa de tecido adiposo baixo a pel e a acumulación de insulina, que, unha vez comezado a actuar, provocará unha hipoglucemia. Hai que cambiar as zonas de inxección, nun caso extremo, facer unha inxección, apartándose do lugar de punción anterior polo menos 3-4 cm.
Tal patrón de inxección úsase a miúdo: a inxección de insulina curta no abdome e a longa inxección da coxa. Ou úsanse preparados hormonais mixtos, por exemplo, Humalog mix.
Video tutorial sobre administración de insulina:
A diabetes mellitus é unha enfermidade perigosa e incurable que require unha estricta adhesión a todas as recomendacións do médico, un seguimento regular da concentración de azucre no sangue e unha adhesión precisa ao calendario das inxeccións de insulina. Só a combinación de todas estas accións permitirá manter a enfermidade baixo control, evitar o desenvolvemento de complicacións e aumentar a esperanza de vida.

 A hormona comeza a actuar 10-15 minutos despois da inxección, o efecto máximo faise sentir despois dunha hora. Para reducir a dor, unha inxección faise mellor na engrenaxe da pel preto dos lados.
A hormona comeza a actuar 10-15 minutos despois da inxección, o efecto máximo faise sentir despois dunha hora. Para reducir a dor, unha inxección faise mellor na engrenaxe da pel preto dos lados.