O páncreas no corpo humano desempeña moitas funcións. Un dos máis importantes é a produción de encimas que participan activamente na descomposición de graxas, proteínas e carbohidratos que se achegan cos alimentos. Non obstante, baixo a influencia de varios factores negativos (abuso de alcol, enfermidade do cálculo biliar), esta función pancreática pode verse afectada. Como resultado diso, a saída de zumes dixestivos falla, parte do páncreas colapsase, comeza a súa inflamación e a pancreatite desenvólvese.
Como moitas outras enfermidades inflamatorias, a pancreatite ocorre durante moito tempo: os períodos de remisión alternan aos períodos de exacerbación. Por regra xeral, a exacerbación do páncreas é estacional e cae no período outono-primavera.
Razóns
Hai moitas causas de exacerbación do páncreas. Non obstante, a exacerbación da pancreatite é máis frecuente como consecuencia de:
- abuso de alcol;
- trastornos da dieta;
- tomar certos medicamentos;
- envelenamento;
- exacerbacións da enfermidade do cálculo biliar;
- tensións e sentimentos fortes;
- infeccións agudas.
Durante unha exacerbación do páncreas, a actividade das enzimas aumenta, baixo a influencia de que o tecido e as paredes do órgano enfermo se irritan, se producen inchazo e dor severa na cavidade abdominal.
Ás veces, a eliminación de factores provocadores axuda a afrontar rapidamente un ataque de pancreatite, con todo, unha forma agresiva de inflamación do páncreas só pode ser tratada nun hospital.
Signos
Os síntomas de exacerbación do páncreas poden confundirse con sinais doutras enfermidades do sistema dixestivo, pero é imposible non notalos. O paciente está perturbado por dor abdominal grave, diarrea e vómitos, que é difícil de deter.
Os signos máis característicos de pancreatite son:
- dor aguda á esquerda, estendéndose cara á parte traseira ou omoplata;
- diarrea
- náuseas e vómitos
- amargura na boca;
- febre, falta de alento e calafríos;
- perda de peso.
O síntoma máis perigoso e grave é un aumento da temperatura corporal ata niveis críticos, que se acompaña de calafríos. Un síntoma similar indica a miúdo un desenvolvemento secundario da inflamación, que adoita rematar con hemorraxia interna.
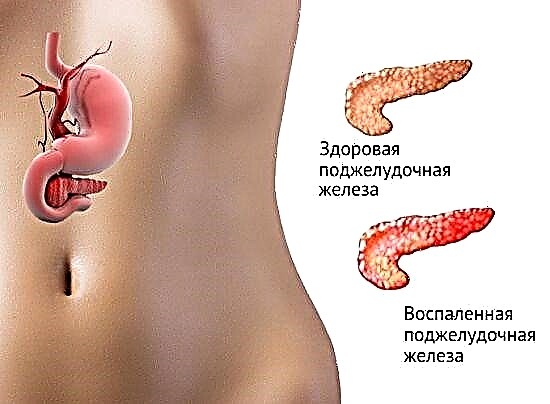
Hinchazón, cambios de feces, dor abdominal: estes son os primeiros síntomas de exacerbación do páncreas
Canto tempo dura a agravación da pancreatite crónica?
A forma crónica da enfermidade pancreática caracterízase por un longo período de exacerbación. Normalmente, o período de exacerbación dura de 5 a 7 días, pero no caso de patoloxía grave, a duración da fase aguda pode ser de 10-14 días.
Un longo período de exacerbación explícase pola incapacidade do páncreas de reparar rapidamente os tecidos danados e as funcións deterioradas. É por iso que, incluso nos primeiros signos da enfermidade, o paciente debe consultar a un médico.
Diagnósticos
O estado do páncreas, o grao de dano dos seus tecidos e funcións determínase mediante unha variedade de métodos de investigación. En particular, o paciente prescríbese:
- análise xeral de sangue e orina;
- Ecografía da cavidade abdominal;
- gastroscopia;
- resonancia magnética.

O diagnóstico correcto dunha exacerbación do páncreas só é posible mediante o uso integrado de varios métodos de investigación
Que facer cunha exacerbación?
No caso de recaída aguda e rápida da enfermidade, prodúcese dor intensa, que ten un carácter crecente. O resultado dunha dor severa pode ser perda de coñecemento e choque de dor, polo que unha persoa necesita hospitalización urxente.
Que facer coa exacerbación do páncreas?
- Proporciona ao paciente paz completa. Recoméndase que unha persoa que sufre dor tome unha posición semi-sentada ou semi-recargada. Isto axudará a reducir o fluxo sanguíneo cara ao órgano enfermo e, polo tanto, ralentizará o desenvolvemento do proceso inflamatorio.
- Non coma. Dentro de tres días, o paciente é mellor absterse de consumir ningún produto. Isto axudará a reducir a produción de encimas.
- Aplique frío ao órgano enfermo. Unha almofada de frío ou xeo axudará a aliviar o inchazo e a dor.
- Tome antiespasmódicos.

A fame, a paz e o frío son as principais condicións para paliar a agravación da pancreatite
Que tratar?
Para o tratamento da fase aguda da pancreatite, que se leva a cabo nun hospital, úsanse toda unha gama de medicamentos.
O principal obxectivo da terapia farmacéutica:
- aliviar a dor;
- restaurar a función pancreática;
- eliminar enfermidades concomitantes.
Para este propósito, é recomendable usar os seguintes medicamentos:
Antiespasmódicos
 Pankreatite e diabetes
Pankreatite e diabetesUn síntoma clave dun ataque de pancreatite é a dor. Ás veces a dor é tan intensa que é imposible de soportar. As drogas do grupo de antiespasmódicos que teñen un efecto vasodilatador e miotrópico axudarán a aliviar a condición humana.
Para aliviar a dor con pancreatite exacerbada, o mellor é empregar antiespasmódicos inxectables. Por exemplo, pode ser No-shpa ou Papaverin. Estas drogas teñen un mínimo de efectos secundarios. Coa administración intravenosa destes fármacos, o seu efecto comeza ao instante, o que é moi importante para o estado psicolóxico do paciente, para o cal cada segundo está cheo de dor severa.
Non obstante, tanto Papaverine como No-shpa teñen unha duración relativamente curta. A platifilina axudará a aliviar a dor severa durante un período máis longo, sen embargo, en comparación con outros medicamentos antiespasmódicos, ten moitas máis contraindicacións e efectos secundarios.
En caso de choque de dor, úsanse analxésicos estupefacientes.
Preparados enzimáticos
A exacerbación da pancreatite é frecuentemente acompañada de deficiencia de encima. Polo tanto, as preparacións enzimáticas teñen un lugar importante no tratamento do páncreas. Pódense dividir en varios grupos:
- Single-shell (Penzital, Mezim, Pancreatin) - son capaces de retardar a actividade do páncreas, reducir o inchazo e aliviar a dor.
- As dúas cunchas (Pantsitrat, Creon): están cubertas cunha cuncha resistente aos ácidos.

Algúns preparativos enzimáticos (Digestal, Festal comprimidos) poden estar contraindicados para o páncreas durante a exacerbación da pancreatite, xa que conteñen compoñentes biliares que estimulan a actividade pancreática, intensificando así a síndrome da dor.
Outros medicamentos
No contexto do desenvolvemento da fase aguda de pancreatite, o paciente pode desenvolver enfermidades concomitantes. Polo tanto, o tratamento para a exacerbación da pancreatite crónica reduce non só a restauración das funcións pancreáticas, senón tamén o mantemento doutros órganos. Para este propósito, úsanse bloqueadores e antiácidos dos receptores de histamina (Almagel, Fosfalugel) para reducir a produción de ácido clorhídrico no estómago, medicamentos coleréticos, así como antibióticos en caso de infección bacteriana.
Todos os medicamentos enumerados son prescritos por un médico e a súa dose é seleccionada individualmente para cada paciente.
Respondendo á pregunta de como tratar a exacerbación do páncreas no caso de que os métodos conservadores fosen ineficaces e exista un risco crecente de complicacións graves, os expertos observan que tales pacientes teñen unha opción: a intervención cirúrxica.

A pancreatite exacerbada supón unha grave ameaza para a vida do paciente, polo que require atención médica inmediata nun hospital
Nutrición para a exacerbación do páncreas
A principal condición para eliminar síntomas desagradables durante a exacerbación do páncreas é facer dieta. Por regra xeral, os pacientes teñen asignada a táboa número 5.
O paciente está permitido comer alimentos ricos en proteínas (carnes e peixes con pouca graxa), comer puré de cereais, beber té e un caldo de rosehip. Todos os pratos deben ser ao vapor e servir ao paciente en forma de puré ou esmagado.

Dieta e nutrición adecuada: a principal condición para o tratamento exitoso da inflamación do páncreas e a súa prevención
A lista de alimentos prohibidos que non se poden consumir con agravamento da pancreatite inclúe:
- carnes afumadas, embutidos;
- comida enlatada;
- caldos fortes de carne;
- condimentos, salsas e especias picantes;
- cogomelos;
- cacao, café, bebidas carbonatadas;
- produtos lácteos graxos (queixo cottage, crema de leite, nata);
- comida rápida (noces, patacas fritas, pistachos).
A pesar da ampla lista de prohibicións, o menú do paciente debe ser variado e equilibrado, i.e. debe incluír non só cereais, senón tamén variedades de carne e carne con pouca graxa, ricas en proteínas e vitaminas.
Tratamento alternativo
Hai unha opinión de que a pancreatite pode curarse na casa coa axuda de remedios populares. Non obstante, os gastroenterólogos modernos insisten en que o uso de diversas preparacións a base de plantas e plantas medicinais pode beneficiar e mellorar a función pancreática só na pancreatite crónica en remisión. Usar tales medios na fase aguda non ás veces é só inútil, senón tamén perigoso.

Experimentando diversas decocións de herbas e infusións durante unha exacerbación do páncreas, podes perder un tempo precioso e perder a oportunidade de restaurar rapidamente todas as funcións dun órgano enfermo.
Non obstante, como observan os expertos modernos, pódense usar métodos alternativos para eliminar síntomas concomitantes. Así, para activar a saída de bilis e normalizar a función hepática, pode usar estigmas de millo, dogrose, inmortelle. E para mellorar o estado psicolóxico do paciente, as decoccións de camomila, tília e menta son excelentes.
Prevención
Para evitar a agudización da pancreatite crónica, os gastroenterólogos recomendan:
- siga unha dieta número 5;
- abandona completamente o consumo de alcol;
- someterse regularmente a exames e visitar un médico;
- levar un estilo de vida saudable;
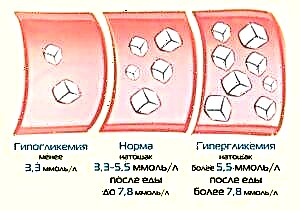
- controlar o colesterol e o azucre no sangue;
- tome preparados enzimáticos prescritos polo seu médico;
- eliminar os efectos tóxicos no corpo da inxestión incontrolada de medicamentos;
- para realizar tratamentos nos sanatorios do perfil correspondente.
Posibles complicacións e consecuencias
Por si só, a pancreatite crónica ten un efecto negativo sobre todo o corpo humano. Non obstante, os períodos de exacerbación frecuentes e prolongados son aínda máis perigosos, cuxo tratamento intempestivo pode provocar:
- o desenvolvemento da úlcera péptica;
- a aparición de fístulas nos tecidos do órgano;
- a aparición de cistose;
- inflamación do peritoneo;
- diabetes mellitus;
- a aparición de tumores malignos.
Non obstante, a pesar de que un ataque de pancreatite considérase unha condición patolóxica grave, a estricta adhesión ás recomendacións do médico, a inxestión regular de medicamentos prescritos, unha dieta equilibrada e a negativa de malos hábitos poden causar unha remisión estable e axudar a unha persoa a esquecer as dores dolorosas e os síntomas desagradables asociados con ela durante moito tempo. exacerbación do páncreas.